La pancreatitis crónica (PC) es una enfermedad poco conocida, para gran frustración de pacientes, médicos e investigadores. Hay buenas noticias: un equipo internacional de expertos ha desarrollado pautas de consenso sobre el dolor de pancreatitis crónica. La tarea ahora es hacer que los médicos y pacientes estén al tanto de ellos.
El desafío de manejar el dolor de la pancreatitis crónica
El dolor abdominal es el síntoma más frecuente de la pancreatitis crónica, pero el dolor crónico es notoriamente difícil de evaluar y tratar. Los médicos a menudo deben confiar en las descripciones de los pacientes sobre su dolor, pero tienden a desconfiar de estos informes. Los médicos, y a veces los miembros de la familia y la comunidad, pueden descartar las quejas de los pacientes de dolor crónico como exageradas, o ver a los pacientes como demasiado sensibles.
Cuando el dolor crónico proviene de la pancreatitis, entran en juego factores adicionales. Muy a menudo, la causa del dolor no está clara, lo que dificulta a los médicos abordarlo. A veces, los motivos del dolor se encuentran fuera del páncreas (como una úlcera péptica), que puede ser más fácil de tratar una vez identificados. Además de la complejidad de identificación y tratamiento es que algunos pacientes tienen múltiples fuentes de dolor que pueden estallar al mismo tiempo o en diferentes momentos.
Los médicos han carecido de pautas de dolor específicas de la PC. Dado que no hubo consenso sobre cómo tratar el dolor de la PC, la atención a los pacientes ha sido inconsistente y no siempre ha seguido la última ciencia o considerado todos los enfoques posibles. Por ejemplo, algunos médicos comenzaron el régimen de tratamiento prescribiendo opioides, mientras que otros se negaron a recetarlos. O podrían no haber considerado el dolor neuropático, que ocurre cuando los nervios del sistema nervioso central se lesionan o dañan.
La falta de un enfoque consistente para el manejo del dolor ha dejado a muchos pacientes con pancreatitis crónica con un dolor frecuente, intenso y a menudo debilitante.
Nuevas pautas internacionales sobre el manejo del dolor de pancreatitis crónica
Los médicos deben tomar en serio las quejas de los pacientes con pancreatitis crónica sobre su dolor. Al abordar este dolor, deben tratar a los pacientes como individuos. Algunos pacientes responden a un medicamento, mientras que otros se alivian con un medicamento diferente, una combinación de medicamentos u otro régimen de dosificación. Deben considerar un amplio arsenal para tratar el dolor, incluidos tratamientos complementarios como la acupuntura. Los médicos deben trabajar con equipos multidisciplinarios para el dolor en casos difíciles y no darse por vencidos si su tratamiento habitual no es efectivo.
Afortunadamente, los médicos ahora tienen una nueva herramienta: pautas de consenso internacional sobre el tratamiento del dolor de pancreatitis crónica. [i] Dirigí el grupo de trabajo que redactó las directrices, que se publicaron en 2017. Nuestro grupo era realmente diverso, con representantes de muchos campos: gastroenterología, endoscopía, cirugía, psiquiatría y psicología, y muchos países. Analizamos una variedad de problemas para obtener la imagen más completa posible basada en el conocimiento existente, incluidos los tipos de dolor de PC, herramientas de evaluación y la efectividad de numerosas intervenciones médicas, quirúrgicas y psicológicas.
Aquí está nuestro resumen de lo que recomiendan las pautas:
“Una simple escala gradual de analgésicos con potencia creciente hasta que se obtenga alivio del dolor. La abstinencia del alcohol y de fumar debe ser fuertemente recomendada. La terapia con enzimas pancreáticas y los antioxidantes pueden ser útiles como tratamiento inicial. El tratamiento endoscópico se puede usar en pacientes con evidencia de obstrucción ductal y se puede combinar con litotripsia extracorpórea por ondas de choque. … Las intervenciones conductuales deben ser parte del enfoque multidisciplinario para el manejo del dolor crónico, particularmente cuando se experimenta un impacto psicológico. La cirugía debe considerarse temprano y después de un máximo de cinco intervenciones endoscópicas. … Finalmente, las intervenciones neurológicas y la neuromodulación pueden considerarse en pacientes difíciles “.
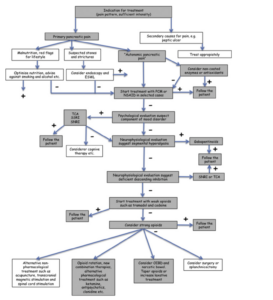
Las pautas incluyen un árbol de decisiones para guiar a los médicos. Los principales pasos y recomendaciones son los siguientes:
- Para los pacientes que se determina que tienen dolor principalmente por el páncreas,
- Dejar de fumar y consumir alcohol, optimizar la nutrición.
- Considere la endoscopía si hay cálculos o estenosis
- Iniciar tratamiento con acetaminofén o AINE en casos seleccionados
- Considere enzimas no recubiertas o combine con antioxidantes 5. ¡Sigue a los pacientes!
- Si no se alivia el dolor, realice una evaluación psicológica y, si se justifica, trátelo con medicamentos apropiados (ISRS, ATC, IRSN) y / o terapia cognitiva conductual.
- Si no se alivia el dolor, realice una evaluación neurofisiológica siempre que sea posible.
- Si se encuentra “hiperalgesia segmentaria”, trate con gabapentinoides
- Si se encuentra una “inhibición descendente deficiente”, trate con antidepresivos tricíclicos (TCA) o inhibidores de la recaptación de serotonina-noradrenalina (IRSN)
- Si no se alivia el dolor, trate con opioides débiles como tramadol y codeína y vigile al paciente
- Si el dolor no se alivia, considere opioides fuertes y vigile al paciente para disminuirlo nuevamente más tarde
- Use preparación de liberación lenta
- Rote opioides
- Esté atento a la disfunción intestinal inducida por opioides y disminuya o trate con laxantes
- Si se encuentra “hiperalgesia segmentaria”, trate con gabapentinoides
- Considere nuevas terapias combinadas, tratamientos alternativos como ketamina, estimulación magnética transcraneal y acupuntura.
Estas pautas representan las opciones de tratamiento con más evidencia detrás de ellas. Existen otros tratamientos para el dolor que no se han investigado tanto pero que podrían ayudar a los pacientes. Por ejemplo, la atención plena y la terapia cognitiva conductual son dos tratamientos no farmacológicos que se están comenzando a evaluar para detectar el dolor de pancreatitis crónica. También he visto que la hipnosis reduce significativamente el dolor de la PC, aunque se necesita hacer más investigación. Y hay varias alternativas a los opioides en desarrollo para otras enfermedades y lesiones que también podrían ayudar a los pacientes con pancreatitis crónica.
PRÓXIMOS PASOS
Las nuevas pautas han sido descargadas más de 3.000 veces desde que se publicaron, cerca del registro de Pancreatology, la revista que las publicó. Esa es una gran señal.
Insto a todos los médicos a revisar y adoptar las pautas, aunque deben ajustarse de acuerdo con el marco clínico local.
También sugiero que todos los pacientes con pancreatitis crónica se aseguren de que sus proveedores conozcan las pautas y que reciban el estándar de atención más actualizado. Los pacientes deben llevar las pautas a sus médicos y discutirlas. Desafortunadamente, seguir estas pautas no garantiza que los pacientes no tengan dolor. Todavía tenemos trabajo por hacer para lograr ese objetivo. Como Mission: Cure, estoy comprometido a trabajar para comprender mejor el dolor de la pancreatitis crónica y desarrollar nuevos tratamientos para que la pancreatitis crónica ya no sea una enfermedad debilitante y que altere la vida.
I also urge all chronic pancreatitis patients to make sure their providers know about the guidelines and that they are receiving the most up-to-date standard of care. Patients should take the guidelines to their doctors and discuss them. Unfortunately, following these guidelines does not ensure that patients will be pain-free. We still have work to do to achieve that goal. Like Mission: Cure, I am committed to working to better understand chronic pancreatitis pain and to developing new treatments so chronic pancreatitis is no longer a debilitating, life-altering disease.
[i] Drewes AM, et al., Guidelines for the understanding and management of pain in chronic pancreatitis, Pancreatology (2017), http://dx.doi.org/10.1016/j.pan.2017.07.006

